
LA VIE DE L’ADETEC EN 2020 Le Mot du Président.
 Chers adhérents, Chers Amis,
Chers adhérents, Chers Amis,
Lorsque s’est déclaré au début de l’année 2020 l’épidémie dite Covid 19, beaucoup, dont votre président, ont pensé qu’il s’agirait d’une épidémie, certes sévère, mais qui, comme la plupart des épidémies de cette sorte, ne durerait que quelques mois avant de disparaitre. Nous connûmes alors le confinement et les brutaux bouleversements sanitaires, sociaux et économiques qu’il entraina.
Ceci eut pour conséquence pendant le confinement et dans les mois qui ont suivi, l’apparition spontanée de formidables manifestations de solidarité. Ainsi « l’Observatoire des Solidarités », rapportait il y a quelques semaines que « Près de 1 Français sur 10 a fait un don ou s’est engagé dans une activité sociale bénévole en lien avec la crise sanitaire »
On ne peut qu’en remercier tous nos concitoyens pour cet élan de solidarité.
Cependant toute médaille, si noble et belle soit-elle, a son revers.
La crise pandémique a pris une telle importance dans notre vie quotidienne, dans notre mode de travail, dans nos rapports sociaux, dans les informations, qu’il semble qu’elle ait occulté un grand nombre d’autres éléments sanitaires et pathologiques importants et empêché ou ralenti la normale et habituelle prise en charge de ces éléments.
Ainsi, et pour nous en tenir simplement à la pathologie cardio-vasculaire qui nous occupe, et même s’il est difficile de chiffrer exactement ces phénomènes, il ne fait guère de doute que le nombre d’infarctus du myocarde, d’accidents vasculaires, de cas d’insuffisance cardiaque sévères, de dysfonctionnements valvulaires, etc., non diagnostiqués ou diagnostiqués et pris en charge trop tardivement, a augmenté dans des proportions certaines.
A ceci, plusieurs explications : la surcharge des hôpitaux, la saturation des unités de diagnostic et de traitement, l’arrêt pur et simple dans certaines structures hospitalières des diagnostics et interventions non immédiatement urgents ou non liés à l’épidémie. Et puis, aussi, la peur éprouvée (et quelquefois avouée !) par certains patients de se rendre dans une structure de soin de peur d’y contracter le virus.
La conséquence subsidiaire de ces changements a été que les structures et associations bénévoles d’aide à la recherche, telles que l’ADETEC, ont vu leur recrutement d’adhérents et, donc, leurs ressources diminuées de façon significative. Ainsi pour ce qui nous concerne, et du fait de la réduction du nombre de patients opérés ou traités, le nombre de nouveaux adhérents pour l’année 2020 est d’environ un tiers de ce qu’il était en 2019.
Ceci n’a pas encore d’effet délétère sur le budget de l’association ni sur son fonctionnement. Mais il ne faudrait pas que le phénomène s’amplifie.
Les maladies auxquelles notre activité s’adresse n’ont pas diminué en nombre ni en intensité du fait de la survenue et du développement de la pandémie.
Les progrès immenses réalisés dans leur diagnostic, leur prise en charge, leur traitement et l’extraordinaire amélioration des résultats constatée dans les dernières décennies, ont été et sont toujours, liés à la permanente activité de vous tous, Chers adhérents, l’ADETEC s’honore d’apporter sa modeste pierre à ce grand édifice de la recherche cardio-vasculaire.
Ceci n’est possible que grâce à la générosité de ses adhérents, présents et futurs.
Soyez-en tous remerciés.
Dr Jean BACHET
ECMO versus COVID Par le docteur Emmanuel LANSAC
Cf Wikipedia : L’oxygénation par membrane extracorporelle, communément appelée ECMO (l'acronyme anglais de extracorporeal membrane oxygenation), désigne, en réanimation, une technique de circulation extracorporelle offrant une assistance à la fois cardiaque et respiratoire à des patients dont le cœur et/ou les poumons ne sont pas capables d'assurer un échange gazeux compatible avec la vie.

Le Docteur Emmanuel LANSAC — IMM raconte :
« Ghislain quitte l’hôpital au bras de son épouse ; Ghislain est en vie, encore ébranlé par l’épreuve qu’il vient de traverser.

C’est ici, dans ce service de réanimation, que tout s’est joué pour Ghislain au cours de ces trois dernières semaines. Il a développé l’une des pires complications du coronavirus, au point que l’assistance respiratoire classique ne suffisait plus. Ses poumons étaient tellement atteints qu’ils ne faisaient plus passer l’oxygène dans l’organisme. Cette machine a pu le sauver car elle permet d’oxygéner le sang à l’extérieur du corps.

Ici, une canule veineuse prend tout le sang veineux qui est noir car il n’y a pas d’oxygène ; il va aller jusqu’à la machine dans laquelle il y a un tuyau avec de l’oxygène. Puis le sang ressort ici de l’oxygénateur et va être réinjecté au niveau d’une veine du cou.
A ce moment-là, on injecte 6 litres-minute d’oxygène, directement dans le cœur pour oxygéner le corps. S’il y a alors le moindre problème sur la pompe, c’est fini ! Il faut donc une surveillance continue par une équipe de réanimation très spécialisée. Une expertise d’habitude utilisée dans certaines chirurgies cardiaques.
Mais, depuis le début de l’épidémie de Covid 19 cette machine a été utilisée pour les patients les plus gravement atteints : elle a respiré à la place de Ghislain pendant 2 semaines, le temps nécessaire pour que ses poumons récupèrent.
Le docteur Lansac raconte : « ce Monsieur est le premier que nous sommes allés chercher à l’hôpital Rothschild où il avait été pris en charge immédiatement, mais les médecins n’arrivaient plus à le ventiler avec le respirateur et il était en train de mourir. On a implanté la pompe au lit du malade et, avec le SAMU, on a ramené le patient ici, en réanimation ».
« Ghislain se remet remarquablement bien de cette épreuve tout à fait exceptionnelle ; mais ce n’est pas facile et, on comprend qu’il puisse avoir un peu « le moral dans les chaussettes » et des crises de larmes. Cela fait du bien : il faut les laisser sortir ».
En ce jour de sortie de l’hôpital, le corps et l’esprit de Ghislain vont être sollicités intensément. Il a tenu à quitter sa chambre en marchant pour accueillir sa femme sans fauteuil roulant.

Bravo à l’équipe médicale.
Back to topLes Troubles du rythme cardiaque
Rythmologie interventionnelle
Le rythmologue interventionnel peut être amené à réaliser deux types d’actes techniques
- Actes chirurgicaux:
-Implantations de stimulateurs cardiaques (pacemakers - PM).
-Implantations de défibrillateurs cardiaques (DAI).
- Cathétérisme interventionnel rythmologique:
-Explorations électrophysiologiques (EEP).
-Ablations de tachycardies par courant de radiofréquence (ARF).
Le stimulateur cardiaque (pacemaker - PM) :
Il s'agit d'un dispositif implantable à visée définitive permettant d'éviter les ralentissements anormaux du rythme cardiaque (bradycardies).
Il existe deux grands types de bradycardies:
- la dysfonction sinusale: le métronome cardiaque se déclenche trop lentement au départ, dans l'oreillette droite, mais se propage normalement aux ventricules.
- le bloc auriculo-ventriculaire (BAV): le rythme se déclenche normalement mais ne se propage pas correctement aux ventricules.
Dans la majorité des cas, on positionne donc une sonde dans l'oreillette droite et une autre dans le ventricule droit, puis on les connecte au stimulateur. L'appareil vérifie alors en permanence le rythme spontané: en cas de bradycardie, il envoie une impulsion électrique indolore selon une fréquence définie par le rythmologue. La batterie du pacemaker est prévue pour durer environ 7 à 10 ans.
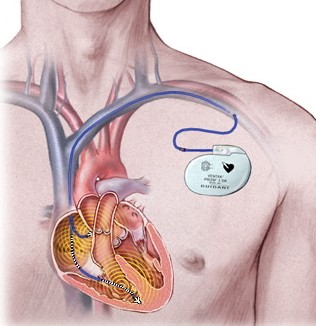
La technique opératoire est simple. Sous anesthésie locale, on pratique une incision de 3 à 5 cm dans le creux de l'épaule, soit du côté droit, soit du côté gauche. On confectionne une petite "poche" dans laquelle sera placé le stimulateur, sous la clavicule. Puis dans la veine située juste derrière la clavicule on introduit une à une les deux sondes, qui sont positionnées à l'intérieur du coeur et fixées grâce à une petite vis déployée à distance. Après avoir vérifié que chaque sonde fonctionne bien, on les connecte au stimulateur qui est tout de suite fonctionnel. Fermeture cutanée. La durée moyenne d’intervention est de 45 minutes.
Le défibrillateur cardiaque - DAI (défibrillateur automatique implantable) :
Chez les personnes ayant déjà fait un arrêt cardiaque par fibrillation ventriculaire (auquel ils ont survécu) ou une tachycardie ventriculaire à risque de mort subite, l'implantation d'un DAI permet - en cas de récidive - de très rapidement arrêter l'anomalie rythmique par l'envoi d'un électrochoc interne. Ce type d'appareil est doté en outre de toutes les fonctions habituelles d'un pacemaker standard.

Cependant, dans la majorité des cas, on implante cet appareil chez des personnes qui n'ont jamais fait ce type de problème (tachycardie ou fibrillation ventriculaire) mais dont on sait qu'elles ont un risque important d'en faire à court, moyen ou long terme. La plupart du temps c'est une cardiopathie ischémique : le coeur a subit un infarctus important, dont la résultante est une très faible capacité de contraction cardiaque (éjection de 25-30 % de son contenu à chaque battement au lieu des 60% habituels).
Parfois il s'agit de maladies rares mais qui présentent un risque d’arrêt cardiaque
La technique d'implantation est identique à celle d'un pacemaker. En revanche, la sonde fixée à l'intérieur du ventricule droit est différente, plus épaisse car plus sophistiquée. Egalement, le boitier de défibrillateur positionné sous la peau en-dessous la cicatrice est légèrement plus volumineux.
La batterie des DAI dure environ 5-6 ans.
Cas particulier des systèmes de resynchronisation cardiaque :
En cas d'insuffisance cardiaque et quand les parois du ventricule gauche ne sont pas synchrones, il existe une possibilité de resynchroniser les parois afin de stabiliser l’insuffisance cardiaque et même de récupérer de la fonction cardiaque.
L'intervention consiste à mettre les 2 sondes conventionnelles puis à mettre une troisième sonde en face de celle qui est dans le ventricule droit, au niveau de la paroi externe du ventricule gauche, en passant par la veine du coeur (sinus coronaire).
Résumé Actes chirurgicaux : L’implantation d’un stimulateur cardiaque se passe sous anesthésie locale, pour des bradycardies significatives. Le boitier est placé sous la peau devant le muscle pectoral droit ou gauche, relié à des sondes qui vont jusqu’au cœur par une veine.
Dans certains cas d’insuffisance cardiaque, on peut être amené à implanter une troisième sonde.
Lors de morts subites récupérées ou d’autres situations à risque, un défibrillateur cardiaque interne est implanté.
Exploration électrophysiologique (EEP) :
Dans la majorité des cas, cet examen est réalisé quand l'électrocardiogramme (ECG) standard ne suffit pas et dans le cadre:
- d'un bilan de syncope / malaise / palpitations.
- d'une recherche de bradycardie (rythme lent) ou tachycardie (rythme rapide) que l'on n'aurait jamais réussi à enregistrer par ECG et/ou Holter ECG
- de l'analyse précise d'une bradycardie ou tachycardie connue afin d'élucider son mécanisme exact.
- comme préalable à une ablation par radiofréquence.
Cet un examen dont le but est uniquement de faire un diagnostic.
Cet examen est réalisé sous anesthésie locale et permet d’enregistrer directement l’activité électrique à l’intérieur du cœur grâce à un ou plusieurs cathéters introduits par la veine fémorale. Les signaux électriques sont alors transmis à un ordinateur qui permet l’analyse et même la stimulation du cœur à différentes fréquences.
En général, l'examen dure une trentaine de minutes. Aucun point de suture n'est réalisé mais un pansement compressif est mis en place pour éviter tout saignement
Ablation (destruction) par radiofréquence (ARF) :
La radiofréquence est la source d'énergie la plus fréquemment utilisée pour ce type d'intervention.
Selon exactement la même technique d'approche qu'une EEP, on utilise un cathéter spécifique dont l'extrémité permet aussi de brûler la partie du coeur avec qui elle est en contact. Selon les cas, on peut être amené à traverser la cloison entre les deux oreillettes grâce à une aiguille spéciale ou bien à faire une ponction de l'artère fémorale pour remonter le cathéter à contre-courant dans l'aorte afin d'atteindre l'intérieur du ventricule gauche.
Au moment où l'extrémité du cathéter envoie de la chaleur sur la paroi interne du coeur (jusqu'à 65°C), la personne peut ressentir une gêne voire une douleur. L'administration préalable &/ou répétée de produits anesthésiants permet de traiter efficacement ces phénomènes désagréables. Parfois le recours à l'anesthésie générale est indispensable.
Une procédure d'ARF peut durer 45min jusqu'à 5-6h d'affilée dans les cas extrêmes. La très grande majorité des tachycardies, arythmies et extrasystoles peuvent être détruites par ce procédé (flutter auriculaire, tachycardies jonctionnelles, voies accessoires et syndrome de WPW, fibrillation auriculaire, tachycardies atriales, tachycardies ventriculaires, extrasystoles ventriculaires).
Ablation par Cryothérapie :
On peu parfois être amené à utiliser le froid (jusqu’à -80°C) pour réaliser la brûlure de la zone critique. On utilise généralement cette méthode pour plus de sécurité lorsque la zone à détruire se situe à proximité des voies de conduction électriques physiologiques
Résumé cathétérisme interventionnel rythmologique : L’exploration éléctrophysiologique est un acte diagnostique qui se déroule sous anesthésie locale. Il permet le plus souvent de mettre en évidence le diagnostique de malaises, syncope, palpitations lorsque le bilan initial est négatif. Cet examen permet aussi de comprendre le mécanisme de certaines arythmies qui pourront alors être traitées par une ablation, le plus souvent par radiofréquence mais aussi par radiocryothérapie.
Back to top
BOURSIERS 2020
Depuis le 1er janvier 2020 l’ADETEC a consenti 8 nouvelles bourses et aides à de jeunes médecins qui se destinent à la chirurgie cardiovasculaire.
Trois thèmes ont été cités dans notre bulletin n° 48, à savoir ceux des docteurs Alexandra HAUGUEL, David LEVY et Sandy El BITAR.
Les nouveaux thèmes abordés sont les suivants :
Le docteur Alexander MOIROUX-SAHRAOUI est actuellement Interne en Chirurgie Vasculaire à l’IMM-INSTITUT MUTUALISTE MONTSOURIS, sous le couvert du docteur Mathieu DEBAUCHEZ, chef du service de chirurgie cardiaque.
Interne de 2ème semestre de chirurgie thoracique et cardiovasculaire à Paris, ce projet s’inscrit dans le cadre de la réalisation de son Master 2 (Sciences chirurgicales, Université Paris-Est Créteil Val de Marne). Il consistera en une année d’expérimentations au sein du laboratoire expérimental de Soins Intensifs à l’hôpital ERASME à Bruxelles.
Ce séjour sera encadré par le Docteur Antoine Herpain (anesthésiste-réanimateur et chercheur expérimental) et portera sur la décharge ventriculaire gauche avec la pompe Impella pendant l’ischémie myocardique et la reperfusion. Pour cela, un modèle porcin de choc cardiogénique modéré sera utilisé.
Ce projet de recherche qui se veut ambitieux et novateur devrait apporter une expérience riche dans un laboratoire de recherche renommé et actif dans le domaine ; non seulement d’un point de vue technique (anesthésie de l’animal, cathétérisation des artères coronaires, pose de l’assistance ventriculaire externe), que théorique (gestion de l’analgésie et de la sédation de l’animal, hémodynamique du choc cardiogénique d’origine ischémique).
Le travail d’extraction et d’analyse des données aidera au développement des connaissances de statisticien, et celui de rédaction d’articles scientifiques dans ses aptitudes d’auteur en anglais.
Le docteur Alexandre POUHIN est actuellement Assistant spécialiste, service du Pr Steinmetz Alexandre au sein de l’U.F.R des Sciences de la Santé à Dijon Université de Bourgogne.
L'artériopathie oblitérante des membres inférieurs est une pathologie fréquente.
On a estimé à 202 millions le nombre de personnes atteintes.
L'évolution est l'ischémie critique chez 11% des patients, parmi eux on évalue à 25 % le taux d'amputation et 25 % de décès liés aux causes cardiovasculaires dans l'année suivant le diagnostic.
Si la revascularisation est nécessaire dans le cadre des lésions fémoro-poplités, le traitement endovasculaire est choisi en première intention pour des lésions inférieures à 25 cm selon les recommandations ESVS. Depuis le développement des stents en nitinol, le taux de perméabilité primaire est estimé à 75% et 66% à 1 et 3 ans respectivement.
Initialement utilisés en pathologie coronarienne, les stents actifs ont récemment intégré l'arsenal thérapeutique dans l'artériopathie oblitérante des membres inférieurs.
Ils sont recouverts de paclitaxel, une drogue antiproliférative de la classe des taxanes qui inhibe la dépolymérisation des microtubules.
L'intérêt étant de limiter la resténose par hyperplasie néointimale intra stent.
L'objectif principal de ces travaux de recherche est de comparer les deux stents actifs disponibles sur le marché (ELUVIA, Zilver PTX) en termes d'embolies distales de paclitaxel sur un modèle expérimental.
Les objectifs secondaires consistent à comparer la concentration de paclitaxel dans la paroi artérielle, le plasma et sur les stents en fin de procédure.
Le docteur Pauline WANTIEZ, actuellement interne inscrite au DES de chirurgie cardio-thoracique souhaite prendre une année pour réaliser un master 2. Elle souhaite se destiner à une carrière hospitalo-universitaire.
Objet du master II : Rôle du corécepteur CD-31 dans la transduction du stress mécanique enduré par les cellules endothéliales microvasculaires pour la prévention de la dilatation ventriculaire post-infarctus.
Ce projet de recherche au sein du laboratoire U1148 de l'lnserm, implanté dans le campus universitaire de l'hôpital Bichat, a pour but de comprendre le mécanisme de transduction du signal de stress via les cellules endothéliales.Le docteur PICHOY DANIAL a pour Projet de Recherche le Traitement de l'insuffisance cardiaque à fraction d'éjection préservée (ICFEP) par une micro-pompe centrifuge de décharge.
L'incidence de l'ICFEP est en continuelle augmentation et représente jusqu'à 50% des patients avec insuffisance cardiaque (soit 500 000 personnes en France environ).
Le traitement pharmacologique de l'ICFEP (inhibiteur de l'enzyme de conversion, antagonistes des récepteurs de l'angiotensine II, B-bloquants, spironolactone, ...) est décevant, n'entrainant pas d'amélioration de survie.
Il devient ainsi nécessaire de développer des thérapeutiques interventionnelles pour traiter cette pathologie très fréquente et grave.
La réalisation d'une communication interatriale pour créer un shunt gauche-droit interatrial chez des rats atteints d'ICFEP est efficace pour améliorer l'hémodynamique pulmonaire. Les études qui ont été menées chez l'homme ont montré une amélioration hémodynamique mais aucun effet clinique à 1 an.
D'où la nécessité de proposer d'autres alternatives.
Après avoir profondément étudié la physiopathologie de l'ICFEP, l'idée consisterait à décharger le cœur gauche à l'aide d'une micro-pompe centrifuge connectée entre l'oreillette gauche et l'artère sous-clavière gauche ou droite, et débitant entre 50mL et 500mL.
Sollicitation du Professeur
Edouard SAGE à l’ADETEC

L'hôpital Foch, a toujours eu à cœur de développer des techniques innovantes dans le domaine de la chirurgie cardio-vasculaire et thoracique. Les grands noms qui ont fait la réputation de cet établissement ont aussi suscité un certain de nombre de vocations dans la spécialité, dont la mienne.
Ainsi une grande partie de mon temps principalement dans le domaine de la transplantation pulmonaire sont mises aujourd'hui au service des patients
afin de maintenir l'excellence clinique de l'établissement mais aussi pour développer la recherche dans ce domaine.
L'avènement de la technique de perfusion pulmonaire E×-Vivo concernant les greffons marginaux permet un reconditionnement pulmonaire et ainsi d'augmenter le pool des greffons transplantables, diminuant in fine la mortalité sur liste d'attente.
Après plusieurs années d'un protocole de recherche clinique, cette procédure est maintenant utilisée en routine à Foch mais aussi dans la majorité des centres de transplantation pulmonaire français.
Cependant, cette technique est imparfaite, montrant certes des résultats très encourageants, mais ne permettant pas un maintien de l'organe en perfusion extra-corporelle plus de quelques heures. La recherche fondamentale est donc capitale afin d'améliorer la stabilité de la technique dans le temps et ainsi permettre dans l'avenir un réel traitement actif du greffon et non une « simple optimisation ››.
C'est dans ce contexte que l'UMR 0892 INRAE/USVQ-Foch a été créée en janvier 2020. Dans le cadre de ce rapprochement scientifique nous allons initier une recherche originale, dont le projet vous est transmis, qui utilisera un modèle de perfusion pulmonaire ex-vivo porcin.
Le bloc bi-pulmonaire sera branché en parallèle sur un porc dit «nourrice›› permettant ainsi d'avoir un perfusat physiologique, renouvelé, et filtré.
Ce modèle de perfusion physiologique nous permettra d'étudier les mécanismes d'ischémie-reperfusion, et d'étudier les conséquences de l'appariement entre l'organe donneur et le receveur en dehors du stress chirurgical intense d'une procédure de transplantation pulmonaire classique.
La diminution du stress inflammatoire, l'étude des paramètres d'ischémie-reperfusion, la physiologie de la procédure auront comme bénéfices (nous l'espérons) de diminuer la dysfonction primaire du greffon, source de mortalité post opératoire et de dysfonction chronique du greffon.
Nous avons confié ce projet à l'un de nos internes Jérôme Estephan dans le cadre de son cursus scientifique de Master.
Professeur Edouard SAGE
(Hôpital Foch à Suresnes)
Ancien boursier ADETEC 2002
Back to top
SITUATION FINANCIÈRE EN 2020 Par Georges MALGOIRE (Secrétaire Général)
 Chers amis de l’ADETEC,
Chers amis de l’ADETEC,
Cette année 2020 est bien difficile à cause des conséquences sanitaires et économiques du COVID 19.
Néanmoins, votre fidélité est pour nous un encouragement à poursuivre notre mission.
A fin septembre, nous sommes heureux de constater que, malgré les difficultés ambiantes, vous avez maintenu le même effort en faveur de votre association. Ainsi le montant des cotisations que vous nous avez versées est analogue à celui de l’année précédente.
Par contre, du fait de la mobilisation des équipes médicales autour des malades du COVID, plus des 2/3 des interventions chirurgicales n’ont pu être pratiquées, soit par indisponibilité des chirurgiens, soit par recul des patients à se rendre à l’hôpital.
Aussi, avons-nous constaté un nombre très faible de nouvelles adhésions.
Toutefois, ce qui devait être fait, le sera un peu plus tard, dés lors que la pandémie aura diminué, le flux de nouveaux adhérents pourra ainsi reprendre.
BOURSES :
Depuis le 1er janvier, 8 nouvelles bourses ont été accordées à de jeunes médecins qui se destinent à la chirurgie cardiovasculaire et qui doivent effectuer une année de recherche dans un laboratoire d’étude de grande notoriété.
Les thèmes abordés par eux sont résumés ci-dessus.
Par ailleurs, les subventions en faveur de l’association du syndrome de Marfan ont été maintenues, tandis que nous avons tenu à majorer significativement celles en faveur de la Maison de Parents dont l’activité a dû être consacrée à l’accueil de soignants de l’hôpital Foch en charge de malades du COVID et qui étaient de ce fait dans l’impossibilité de regagner leur domicile.
NOS COMPTES :
Si nos ressources provenant de nouvelles adhésions ont notablement diminué, nos dépenses courantes de gestion sont demeurées stables, celles-ci étant en grande partie constituées de frais des services postaux (convocations, assemblées générales, bulletins, reçus fiscaux, correspondance), la période présente ne se prêtant pas à des tentatives de correspondances « en ligne ».
Notre Président a pu représenter l’ADETEC au congrès de l’ICHOM qui a permis d’inscrire la chirurgie valvulaire parmi les thèmes de recherches retenus.
L’année 2021 marquera le 50° anniversaire de notre association. Nous souhaiterions fêter l’évènement, mais la situation sanitaire actuelle et qui peut se prolonger ne s’y prête pas. Nous évoquerons ultérieurement cette question.
Il me reste, avec mes plus amicales pensées, à vous souhaiter de joyeuses fêtes de fin d’année et à vous suggérer de respecter les « gestes barrières », y compris au sein de votre cercle familial.
Georges MALGOIRE
- 187 views
